大腸について
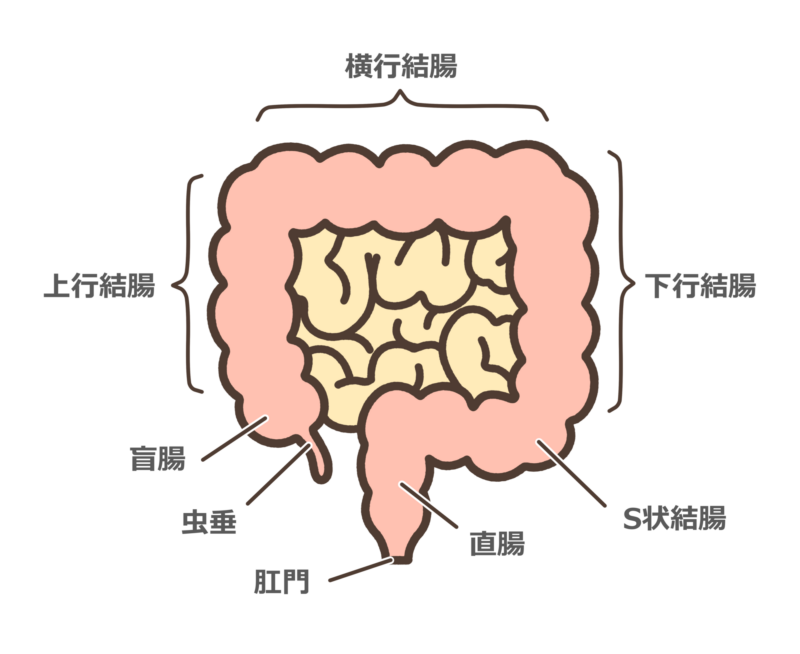
大腸は長さ1.5~2メートルあり、右下腹部から腹部を時計回りに長く伸びて骨盤内にいたり、肛門へと繋がります。大腸は、直腸(直腸S状部、上部直腸、下部直腸)と結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸) の2つに分類されます。
口から入った食べ物は胃や十二指腸、小腸を経由し消化吸収を行いながら大腸にたどり着きます。大腸では栄養素の吸収はほとんど行われなく、水分を吸収することで、便を生成しながら、蠕動によって直腸へとおくり、最終的に排便されます。ただし、大腸で水分が十分に吸収できなかった場合は軟便や下痢を引き起こし、便が長くとどまり、過剰に吸収されると便が固くなり便秘を引き起こします。
大腸がんについて
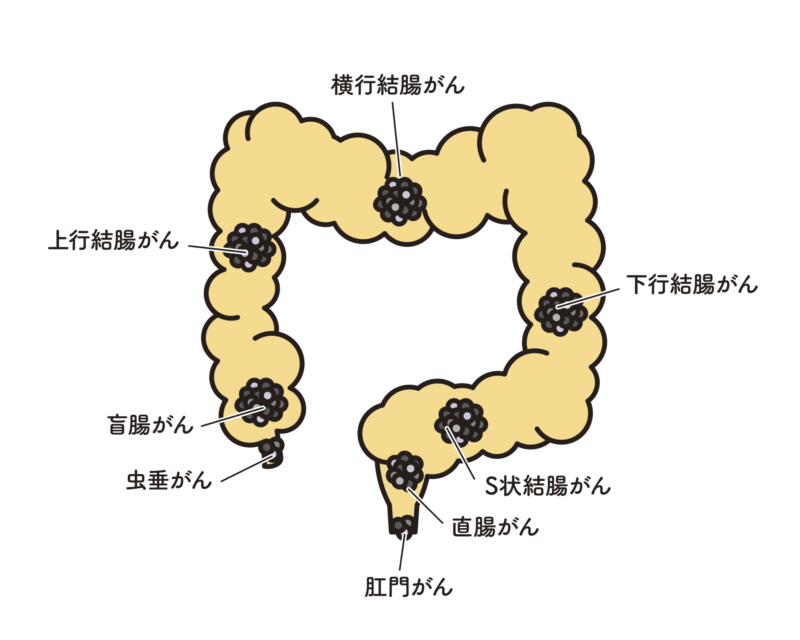 大腸がんは文字通り大腸で発生するがんのことで、粘膜からがん細胞が直接発生する場合と、良性ポリープである腺腫ががん化して発生する場合の2つのケースがあります。罹患率は50歳台から年齢とともに上昇し、2019年の全国がん登録データの部位別かん罹患数では、男女ともに第2位となっています。
大腸がんは文字通り大腸で発生するがんのことで、粘膜からがん細胞が直接発生する場合と、良性ポリープである腺腫ががん化して発生する場合の2つのケースがあります。罹患率は50歳台から年齢とともに上昇し、2019年の全国がん登録データの部位別かん罹患数では、男女ともに第2位となっています。
大腸がんは進行するとがん細胞が増殖し、腫瘍が大きくなり、周囲のリンパ組織に拡がったり、大腸壁の外まで拡がり腹腔内に拡がる腹膜播種や血液の流れにのって他の臓器に転移していくことで進行していきます。
大腸がんの症状
大腸がんは、早期の間はほとんど自覚する症状は認めず、進行がんとなっても、がんの場所によって症状が出ないこともあります。その後進行とともに起こりうる症状としては、がんによって便の通過がわるくなることで、便秘や便が細くなるなどの排便異常、それに伴う腹満や腹痛、嘔気、がんより出血するため血便や貧血症状、体重減少などを認めることがあります。
現在大腸がん検診では微細な出血を感知する便潜血検査(免疫法)が行われています。
この便潜血は痔などがもともとある方ですとも陽性となっても気にせずに放置してしまい、その結果と気付いた頃には大腸がんが進行してしまうということも時々見られます。外科手術が必要となったり、他の臓器に転移した段階で見つかってしまうと、身体的負担は大きなものになるため、そうなる前の早期発見・早期治療が重要です。
症状がない状態での定期検査が非常に重要ですし、もし血便や下痢などの症状が続く場合はできる限り早めに当院までご相談ください。
大腸がんの原因
大腸がんの原因として、食生活などの生活習慣やご家族の既往歴などが大きくかかわってきます。
ベーコン・ハム・ソーセージなどの加工肉、豚・羊・牛などの赤身肉の接種、飲酒や喫煙、肥満などは大腸がんのリスクとなりますので気を付けるようにしましょう。
大腸がんの検査
便潜血検査
大腸がん検診として、40歳以上を対象に広く行われています。
注腸造影検査
注陽造影検査は、肛門からチューブを挿入し、造影剤と空気を注入してレントゲンを撮影する検査方法です。がんの形や大きさ、位置、大腸の狭窄(大腸が細くなっていないか)などを確認できます。以前は検診目的で行われることもありましたが、現在では大腸カメラ検査の技術が進歩しより安心して行えるようになったため、あまり行われておりません。
検査前は腸内を綺麗にするため、前日の食事制限や下剤服用、当日は下剤を2リットル服用して頂く必要があります。大腸カメラのように病変が疑われても組織検査による確定診断にはいたらず、あらためて大腸カメラ検査による診断が必要になります。
大腸カメラ検査
大腸カメラ検査とは、肛門から内視鏡スコープを挿入し、大腸全体の粘膜を直接観察する検査で、病理検査も行うことができます。もし検査中に前がん病変である大腸ポリープ(腺腫)を発見した場合は、その場で切除してご帰宅いただくことも可能であるため、大腸がん予防にも有効な検査といえます。また、がんが疑われる病変であっても、腫瘍の形状や表面の構造を特殊光や倍率を拡大しながら観察し、どの程度の深さまでがん細胞が浸潤しているかを想定することができ、治療方針決定の参考となります。
CT検査・MRI検査
CT検査はX線を、MRI検査では磁気を利用して身体内部の断片画像を確認でき、がんの大きさや周辺臓器への転移が起こっていないかなどを確認するとともに、適切な治療方針を決めるために有効な検査となっています。
大腸がんの治療
大腸や胃などの消化管は層状になっており、内側から粘膜、粘膜下層、固有筋層、漿膜下層、漿膜という順番に並んでおり、がん細胞は粘膜から発生し、徐々に腸管深くにはいりこんでいきます。がんがどの程度まで深く浸潤しているかを内視鏡検査にて判断し、CT検査で周囲や他臓器への転移の有無を確認し治療方針が決定します。
早期大腸がん
早期大腸がんは粘膜や粘膜下層にがん細胞がとどまっている状態のことをいいます。
大腸カメラ検査で切除することが可能ですが、一定以上の深さまでがん細胞が浸潤していたり、病理検査結果の詳細によっては周囲リンパ節への転移のリスクが高まることが分かっているため、周囲のリンパ節も一緒に治療できる外科的切除も検討する必要がでてきます。
進行大腸がん
進行大腸がんは筋層より深くまでがんが及んでいる状態です。周囲のリンパ節転移を起こしている可能性があるため、内視鏡治療の適応はなく、周辺のリンパ管を含めて切除手術を行う必要があります。手術後にリンパ節転移の診断が出た際は抗がん剤治療を切除後に補助治療として行うことが推奨されています。
腸管の血液は一度肝臓に集まるため、大腸がんは肝転移が多く、腹部CTやMRI、超音波などの画像検査で治療前に十分な検査を行います。
手術療法
腹腔鏡手術やロボット支援手術の保険適応も拡大し、手術治療も低侵襲化がすすんでいます。大腸がん手術は術後の身体的変化は感じないことがほとんどですが、がんの部位によっては人工肛門が必要となることもあります。
手術治療が必要と判断される際は、対応可能な高度医療機関をご紹介いたします。